Autor: José Martínez Magdaleno (Biólogo-Inmunólogo de la Asociación Española de Geotermia).
Introducción
La pandemia de la COVID-19 ha puesto en jaque al ser humano. Nuestra salud, sociedad y economía se han visto alteradas de forma casi irreversible en una «guerra» que parece no tener fin. La sensación de conformismo y seguridad que nos rodeaba se ha transformado en algo frágil por un ente «ni vivo ni muerto» de un tamaño comprendido entre 50 y 200 nanómetros. Mientras que la ciencia ha puesto a nuestra disposición lo que parece ser el principio de una solución en forma de vacunas, la sociedad está dividida en cuanto a su aceptación y la economía fondea sin remedio hacia un abismo cuya profundidad es difícil de calcular. El futuro vendrá condicionado por la efectividad del conjunto de medidas sanitarias, sociales y económicas que se realicen en estos momentos cruciales.
Sin embargo, ninguna solución será durable mientras no se hayan identificado las causas de fondo que nos han llevado a esta situación. El calentamiento global inducido por el cambio climático que utiliza vectores energéticos fósiles y contaminantes es una amenaza para el planeta que responde con la aparición de nuevas amenazas para el ser humano por ejemplo en forma de nuevas pandemias por la colonización de espacios vírgenes ejemplo de una dinámica expansionista global. Como fuente de energía inagotable, la geotermia es clave y debe de posicionarse en el núcleo de un sistema global de equilibrio entre la biosfera y la «humanosfera».

Así, se buscan actualmente soluciones rápidas para problemas globales sin tener en cuenta los complejos y en muchas ocasiones lentos relojes biológicos de nuestro planeta. Esta serie de publicaciones debuta aquí, en lo que parece ser una carrera a contrarreloj para acabar con una pugna que dura ya demasiado. La punta de lanza son las vacunas y el objetivo principal es volver lo antes posible a esa «normalidad prepandémica» que todos añoramos.

En esta primera publicación definiremos lo que es una vacuna, veremos los diferentes tipos y mencionaremos las que se han desarrollado para el SARS-CoV-2. En los siguientes artículos hablaremos de la nueva cepa que se ha descubierto en el Reino Unido, del debate social entorno a las vacunas, de la necesidad de estas para la economía y los sectores energéticos y terminaremos debatiendo un plan sostenible con la geotermia como núcleo energético de un planeta equilibrado donde la ciencia puede responder de forma eficaz frente a retos futuros.
¿Qué son las vacunas?
El sistema inmunológico constituye la defensa del cuerpo frente a agentes considerados nocivos como pueden ser las bacterias y los virus. Está compuesto por barreras naturales de defensa como las mucosas, por células inmunitarias a las que podemos llamar glóbulos blancos o leucocitos y por moléculas, solubles o no, que tienen funciones de comunicación entre los diferentes elementos de este sistema de defensa. Su objetivo principal es la eliminación de agentes infecciosos y otros elementos identificados como nocivos que no tienen porqué ser biológicos, pueden ser agentes contaminantes químicos por ejemplo. Sin embargo, este sistema no es perfecto y puede ser deficiente tanto en una falta de actividad (inmunodeficiencias) como en una respuesta frente al propio cuerpo (autoinmunidades).
Las vacunas son un preparado de sustancias llamadas antígenos y otros elementos que se administran en un organismo para inducir una respuesta defensiva o inmunitaria. Estos antígenos, que pueden ser naturales o sintéticos, corresponden a un agente entero o a una parte de este. Cuando un antígeno es detectado por el sistema inmunológico este es capaz de reconocerlo y se produce la reacción inmunitaria con procesos como la inflamación.
El principal objetivo de las vacunas es inducir la activación de células que se adaptan a la naturaleza del antígeno presente. Estas son células adaptativas llamadas linfocitos que, a grandes rasgos, se dividen en linfocitos T (destructores de células infectadas y «directores de orquesta» de la repuesta inmunitaria) y linfocitos B (productores de anticuerpos).
Como otros tipos tratamientos, el desarrollo de las vacunas es complejo por la gran cantidad de variables presentes. Para entender estos obstáculos pongamos el ejemplo de un virus ficticio llamado K. De manera resumida, se habrá de conocer la biología del virus, es decir, su forma de infectar, y reproducirse. Gracias a esto, se podrán identificar dianas que son puntos clave en alguna de estas etapas. Una vez se hayan distinguido estos puntos, que suelen ser receptores y ligandos que permiten la entrada y salida de los virus o bien moléculas que permiten que el virus se multiplique dentro de las células huésped, se diseñan los antígenos. Así, el antígeno podría ser nuestro virus K entero (inactivado o atenuado) o bien un parte de este que sea una diana clave de su biología (receptor, ligando, material genético, etc).
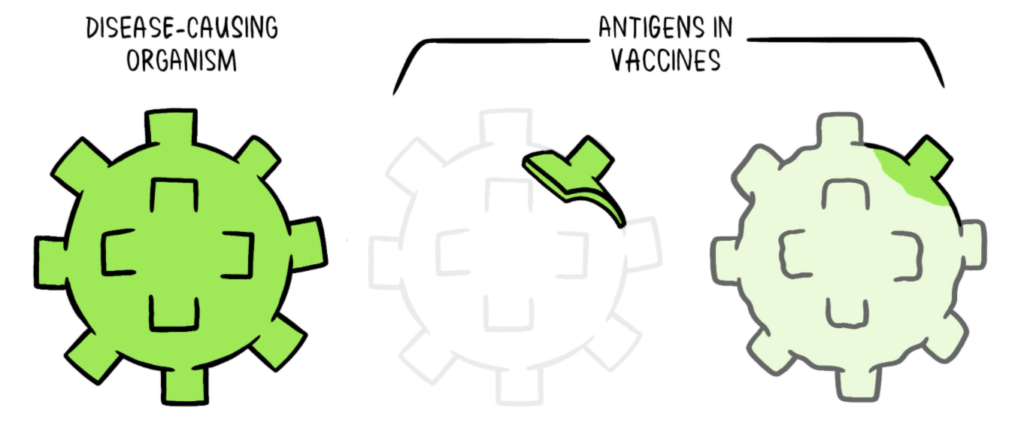
Tras esto, se habrán de seleccionar aquellos antígenos que generen mayor respuesta defensiva. Sin embargo, se tendrá que encontrar un equilibrio en esta respuesta de tal forma que sea suficiente para activar al sistema pero que no se mantenga en el tiempo para evitar que el sistema inmunitario se desregule. Existen elementos suplementarios en las vacunas llamados adyuvantes que ayudan a que la vacuna cumpla con su función en el organismo.
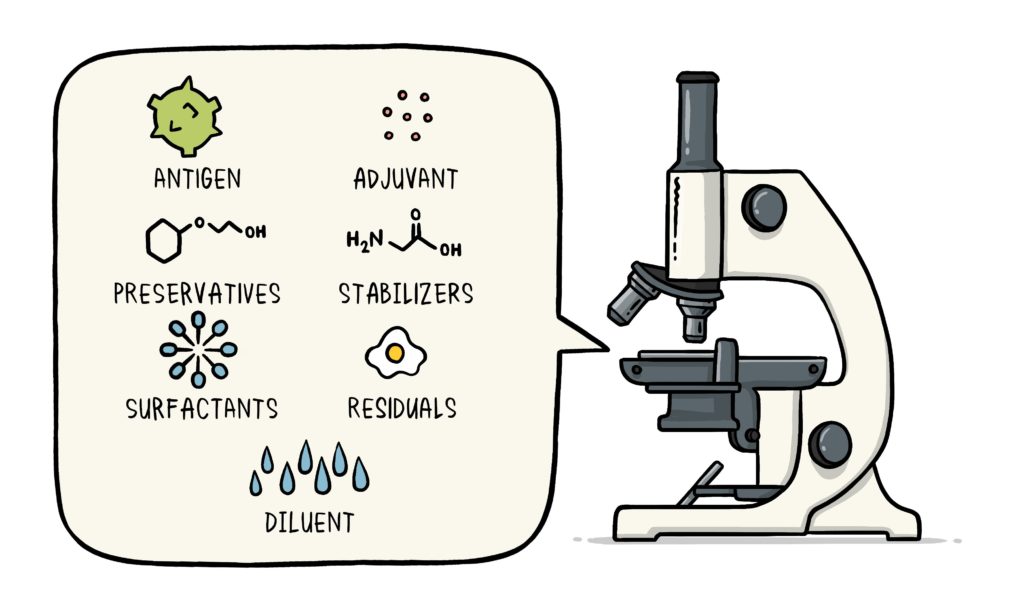
Con todo esto, se buscará estimular aquellas células capaces de guardar «fotos» de estos antígenos (agente nocivo completo o parte de él) para poder reaccionar rápidamente en un futuro encuentro, estos serán linfocitos de memoria. En ocasiones, por el diseño de las vacunas, es necesario realizar varios «recuerdos» para ayudar a estas células de memoria.
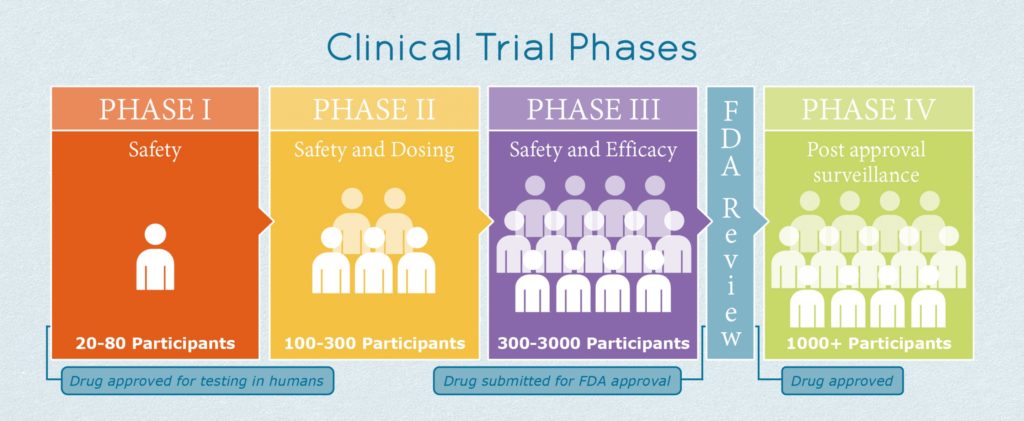
Por último, para que una vacuna pueda salir al mercado y ser utilizada, necesita pasar controles de seguridad exhaustivos que generalmente duran varios años. Primero, se realizan análisis preclínicos en laboratorio con animales. Después, tras un importante sesgo, la vacuna habrá de pasar tres etapas de ensayos clínicos. De manera resumida, en la fase 1, la vacuna se prueba con un pequeño grupo de humanos sanos para evaluar su eficacia y posibles efectos nocivos. Las vacunas que pasen este importante filtro pasarán a fase 2 se probarán en varios cientos de personas que se serán separadas en grupos según ciertos parámetros. Habrán grupos de edad y características especiales y grupos control para inferir el efecto directo de la vacuna. Al final, la vacuna se administra a varios miles de personas en fase 3 y principalmente, se compara su efectividad con un producto similar. Estos estudios suelen realizarse en países distintos. Al cabo de esta etapa, la vacuna se aprueba y se administra a gran escala. Suele haber una fase 4 en la que se mantiene un control sobre los posibles efectos a largo plazo y en los diferentes tipos poblacionales de la vacuna.
Tipos de vacunas
La complejidad del proceso de desarrollo de una vacuna ha hecho que únicamente se tenga vacuna para 26 enfermedades. Cada vacuna es distinta incluso para una misma enfermedad. Por ello, dependiendo del tipo que sean, se eficacia y seguridad pueden variar. Vamos a listar de forma resumida los tipos de vacunas existentes, en este enlace de «El País» pueden encontrar una publicación más detallada.
Como hemos dicho más arriba, una vacuna ha de tener un antígeno para provocar una respuesta de defensa. El caso del SARS-CoV-2 no es distinto. Las vacunas que se han desarrollado poseen o bien el virus entero debilitado o bien una parte de este. Es importante decir que, independientemente de la forma del antígeno, es imprescindible que el antígeno de la vacuna no provoque la enfermedad en la persona en la que se administra.
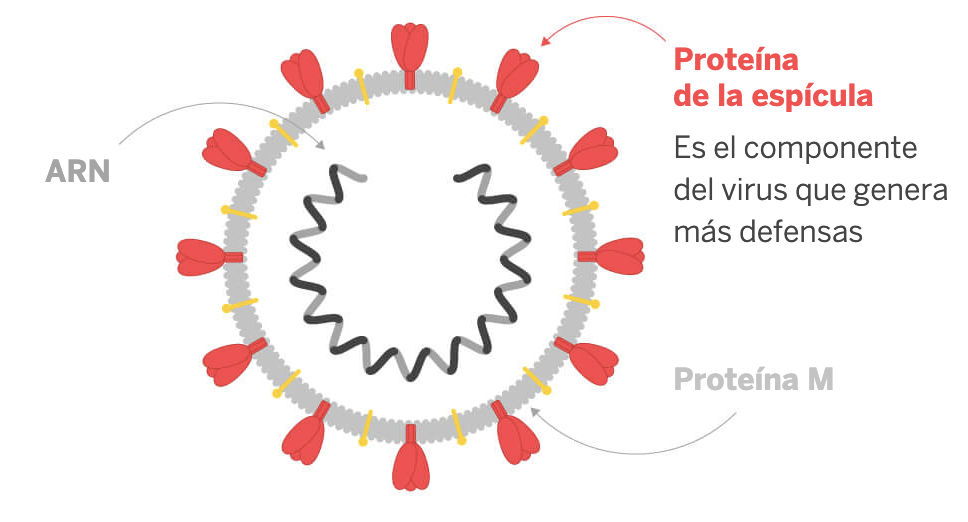
En nuestra publicación titulada «COVID-19: Guía de su biología y principales tratamientos«, hablamos de la proteína de la espícula o Spike y del ARN (material genético). Además del propio virus, los elementos que se acaban de mencionar constituyen dianas terapéuticas útiles en el diseño de vacunas. Así, el virus entero o una parte debe incluirse en la vacuna para que esta tenga efecto en el cuerpo alertando a las células de defensa de que lo que se está presentando al organismo es algo nocivo.
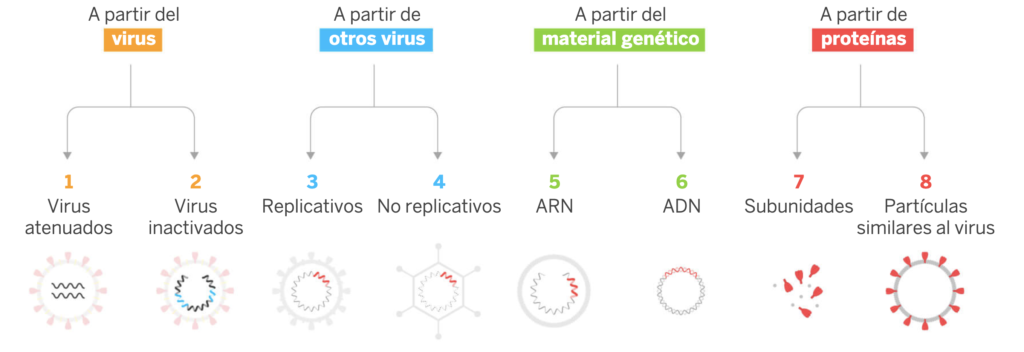
Existen cuatro tipos mayores de vacunas y cada uno puede subdividirse en dos tipos menores según la parte del virus que posean.
El primer grupo es el de las vacunas que poseen el virus que causa la enfermedad. En el caso del SARS-CoV-2, sería el virus entero pero este está o bien atenuado o inactivado. Este tipo de vacunas son generalmente muy eficaces y fáciles de preparar pero el riesgo que provocar la enfermedad que se busca evitar es más elevado que con los otros tipos sobretodo en personas con problemas de salud.
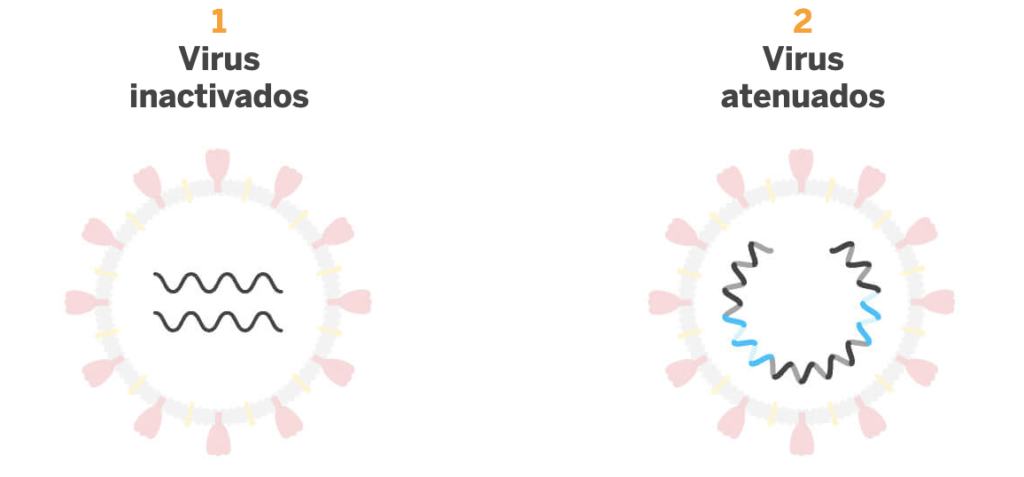
El segundo tipo son las vacunas de otro tipo de virus que no sea contra el que se pretende activar al sistema inmunitario. Por ejemplo, se usan adenovirus, otro tipo de virus diferentes de los coronavirus, como «caballos de Troya» pues en su interior albergan el material genético del coronavirus para que, una vez dentro de las células, se generen las proteínas del SARS-CoV-2 induciendo así una respuesta específica frente a este último. Las ventajas son que no se trata con el virus infectivo y que se pueden utilizar para terapia génica. Como desventaja, este tipo de vacunas puede necesitar dosis de refuerzo. El que sean replicativos o no implica que puedan o no multiplicarse dentro de las células huésped.
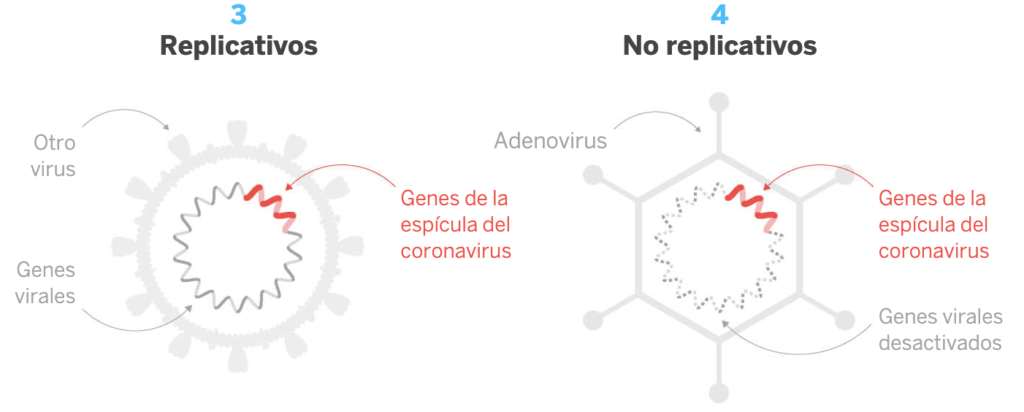
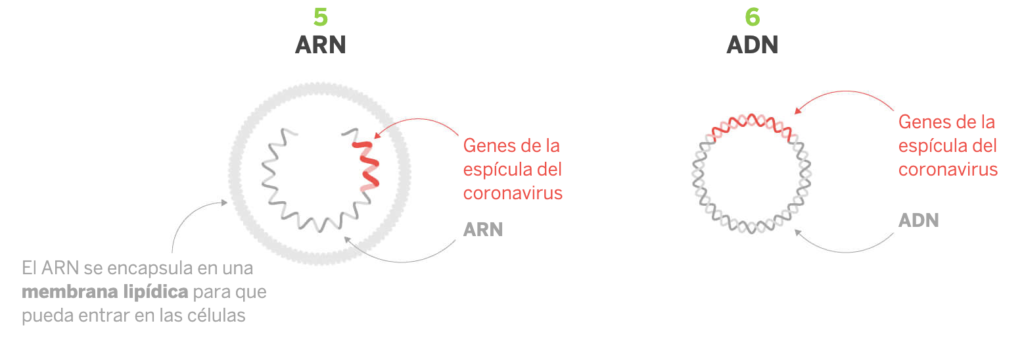
El tercer grupo lo forman las vacunas que se basan en el material genético del virus. Introduciendo este ADN o ARN dentro de las células huésped, esta puede fabricar las proteínas víricas pues posee su material genético, es decir, el libro de instrucciones con capítulos denominados genes capaces de construir proteínas. Esto dará lugar a esa respuesta específica que se busca. Así, pueden ser de ARN (dentro de gotas lipídicas) o de ADN. Estas vacunas son fáciles de diseñar pero no existen precedentes de vacunas de ARN anteriores a las vacunas del SARS-CoV-2 que comentaremos más abajo.
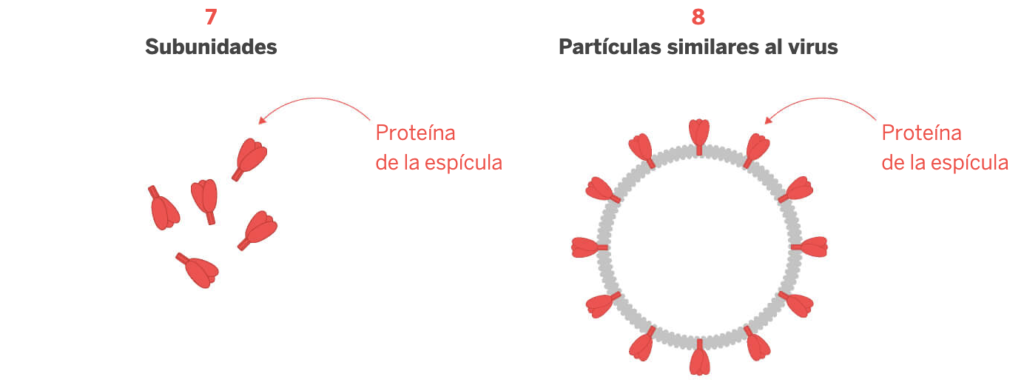
Por último, en el cuarto grupo encontramos las vacunas de proteínas. Se utilizan proteínas del virus ya sean de forma individual o introduciendo la envoltura del virus (desprovisto de material genético) para generar la respuesta de defensa. Son difíciles de producir pero su eficacia y seguridad son muy elevadas.
Las vacunas del SARS-CoV-2
El desarrollo de una vacuna es un largo proceso de suele superar los 10 años de investigación. Sin embargo, la vacuna de Pfizer y BioNTech tardó tan solo 8 meses desde el inicio de los ensayos hasta que fue aprobada en algunos país de forma urgente. Esto puede explicarse por la ingente cantidad de fondos que se han invertido en el desarrollo de estas vacunas permitiendo a las farmacéuticas asumir riesgos densificando los ensayos clínicos. La presencia global del virus facilitó este proceso por el gran escenario de pruebas que supone.

La carrera por una vacuna para prevenir la COVID-19 supuso que el 2 de Diciembre de 2020 se aprobara la primera vacuna de los desarrolladores Pfizer y BioNTech. Esta, junto con la de Moderna, es una vacuna de ARN y contiene las instrucciones para que nuestras células produzcan una proteína modificada de la espícula del virus SARS-CoV-2.
Gracias al conocimiento que se tenía de los virus MERS-CoV y SARS-CoV, se ha podido reducir el tiempo necesario para las primeras etapas de la investigación de la biología del virus. Además de esto, se ha realizado por primera vez una vacuna de ARN por lo que esta vacuna no sólo ha supuesto una hazaña a nivel temporal pero también en conocimiento científico. Es importante mencionar que este reto ha tenido siempre como prioridad la seguridad de la vacuna, factor importante que en la siguiente publicación discutiremos.
Por otro lado, la vacuna de Oxford y AstraZeneca utilizan virus vacíos que no son del tipo del coronavirus (adenovirus), que poseen material genético del SARS-CoV-2 modificado para producir proteínas propias de este.
Según un artículo de la revista Nature, hay actualmente 11 vacunas en fase 3. La tabla siguiente los resume e indica el tipo de vacuna, la compañía desarrolladora y el país de origen de la compañía:
| Tipo de vacuna (nombre) | Desarrolladores | País |
| Virus inactivado (PiCoVacc) | Sinovac | China |
| Virus inactivado | Instituto de productos biológicos de Wuhan, Sinopharm y otros | China |
| Virus inactivado (BBIBP-CorV) | Instituto de productos biológicos de Beijing, Sinopharm y otros | China |
| Otros virus, vector vírico dentro de un adenovirus (Ad5–nCoV) | CanSino Biological Inc. con el Instituto de Biotecnología de Beijing | China |
| Otros virus, vector vírico dentro de un adenovirus (ChAdOx1) | Universidad de Oxford con AstraZeneca | Reino Unido |
| Otros virus, vector vírico dentro de un adenovirus (Ad26 y Ad5) «Sputnik V« | Instituto de investigación Gamaleya | Rusia |
| Otros virus, vector vírico dentro de un adenovirus (Ad26.COV2.S) | Janssen Pharmaceutical Companies | EEUU |
| Otros virus, vector vírico dentro de un adenovirus (Anhui Zhifei Longcom: RBD-Dimer) | Anhui Zhifei Longcom Biopharmaceutical con el Instituto de Microbiología y otros | China |
| Vacuna de material genético ARN (mRNA-1273) | Moderna con el Instituto Nacional de Alergia y Enfermedades Infecciosas | EEUU |
| Vacuna de material genético ARN (Tozinameran) | BioNTech con Fosun Pharma y Pfizer | Alemania |
| Vacuna de proteínas (NVX-CoV2373) | Novavax | EEUU |
La Agencia Europea del Medicamento (AEM o EMA, en inglés) aprobó el pasado Lunes 21 de Diciembre de 2020 la vacuna de Pfizer y BioNTech para su comercialización aunque se trata de una autorización comercial condicional por la necesidad de su distribución. En España, la vacunación empezará el próximo día 27 de Diciembre y el 1 de Diciembre el Consejo de Ministros acordó la autorización para la adquisición de las vacunas de Janssen, Moderna y CureVac (Vacuna de ARN).

En el resto del mundo, las vacunas de Moderna (mRNA-1273), la de Sinopharm (BBIBP-CorV), la de Sinovac (PiCoVacc), la de CanSino (Ad5-nCoV) y la Sputnik V de Gamaleya, a parte de la de Pfizer-BioNTech, se han aprobado o de forma urgente o completamente como en el caso de esta última y de la vacuna BBIBP-CorV.
La seguridad de todas estas vacunas es una de las prioridades científicas de las agencias reguladoras de medicamentos. Estos filtros exhaustivos se pasan tras haberse completado la fase clínica 3 y se evalúan los riesgos/beneficios. En Europa se creó un comité de expertos multidisciplinar denominado COVID-19 Task Force (ETF), que junto a los demás grupos científicos de la AEM, verifican la calidad, seguridad y eficacia de las vacunas.
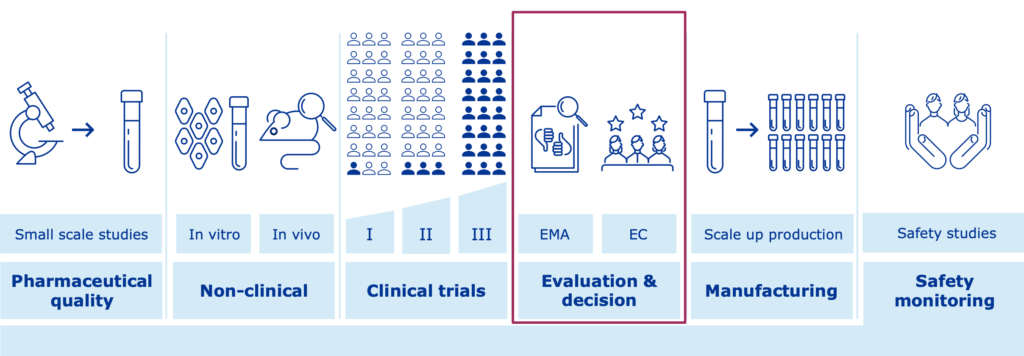
Así, en el caso de la Unión Europea, se realiza un control continuo de todos los datos disponibles para aumentar la rapidez en la aprobación de los tratamientos. Se pueden entonces establecer autorizaciones condicionales de comercialización con controles de calidad independientes antes del comienzo de la vacunación.
Conclusión
En este primer artículo hemos definido lo que es una vacuna, hemos visto los diferentes tipos y las principales vacunas del SARS-CoV-2 desde una visión actualizada. En la siguiente publicación hablaremos del debate social en cuanto a la aceptación de estas vacunas y sobrevolaremos su importancia para la economía. Tras esto, debatiremos de la profunda relación entre geotermia y vacunas para dibujar las «líneas maestras» de un plan para un futuro sostenible.